作者简介:顾建文教授,张俊海,解放军第306医院神经外科。
松果体区肿瘤的手术治疗目前仍是神经外科的一大挑战。该区域位置深在,毗邻重要血管神经,特别是大脑深部静脉对手术入路起着明显的阻碍作用,而损伤静脉往往会导致术后严重的并发症及术后反应,导致手术失败。目前Poppen 入路是处理松果体区肿瘤最为常用的手术入路。
显微镜下进行Poppen 入路的解剖:将头固定在头架上,轴向稍稍旋转30° ~ 40°,使枕外粗隆位于最高点。切口内侧到中线,下方至横窦体表投影位置,外侧为横窦中外1 /3 处,上方位于顶结节水平下,皮瓣向下翻。在上线外侧端,枕外粗隆外上缘,矢状缝位置钻孔。开颅后向下切开硬脑膜,可见枕叶,小脑幕及大脑镰等解剖结构。平行并靠近直窦方向切开小脑幕,可见小脑。小心牵拉小脑及枕叶,分离四叠体池蛛网膜,可见松果体区静脉系统及小脑上动脉,滑车神经等相关结构。使侧大脑内静脉间距为第一间隙,同侧大脑内静脉与基底静脉为第二间隙,基底静脉与大脑大静脉为第三间隙,大脑大静脉下为第四间隙,直窦下小脑上为第五间隙。对其中第一及第二间隙的最窄及最宽间距也进行了测量。
在Poppen 入路中可见的相关重要结构包括四叠体池、直窦、基底静脉、大脑大静脉、大脑内静脉、大脑后动脉等。四叠体池是由胼胝体压部下表面和围成大脑大静脉及其属支的双层蛛网膜组成,是围绕中间帆的脉络膜组织的延续。滑车神经由天幕缘进入四叠体池,在中脑侧表面向前进入环池。基底静脉由大脑前静脉和大脑中深静脉在前穿质下汇合而成,绕过四叠体池。根据引流的部位,从前到后可分为3 段: 丘纹体段、大脑脚段、中脑段。中脑段起始处紧贴于同侧膝状体的表面,此段是与松果体区手术关系密切的基底静脉。大脑内静脉起始于室间孔后方,两根平行,间隔1 ~ 2 mm,沿三脑室顶部后行。在松果体平面互相分开,在胼胝体压部下方向后走形,转折向上,两侧在中线合并成大脑大静脉。大脑内静脉的主要属支有丘纹上静脉、透明隔静脉、脉络膜上静脉。随着大脑内静脉的属支不同程度切断和结扎会产生不同程度的影响,主要是由于大脑内静脉的代偿循环差。大脑大静脉主干位于胼胝体压部的后下方,小脑幕切迹缘后侧,起点主要在松果体的后方或后上方。大脑大静脉主要为单干,少数以双干平行汇入窦汇。在天幕穹大脑大静脉与下矢状窦合成直窦,其间夹角为锐角或者接近直角。大脑后动脉和小脑上动脉两者的主干和分支均是从前方进入松果体区。大脑后动脉起自基地动脉并与后交通动脉相连,主要的分支有短旋动脉、长旋动脉、丘脑膝状体动脉、脉络膜后内侧动脉、脉络膜后外侧动脉等。
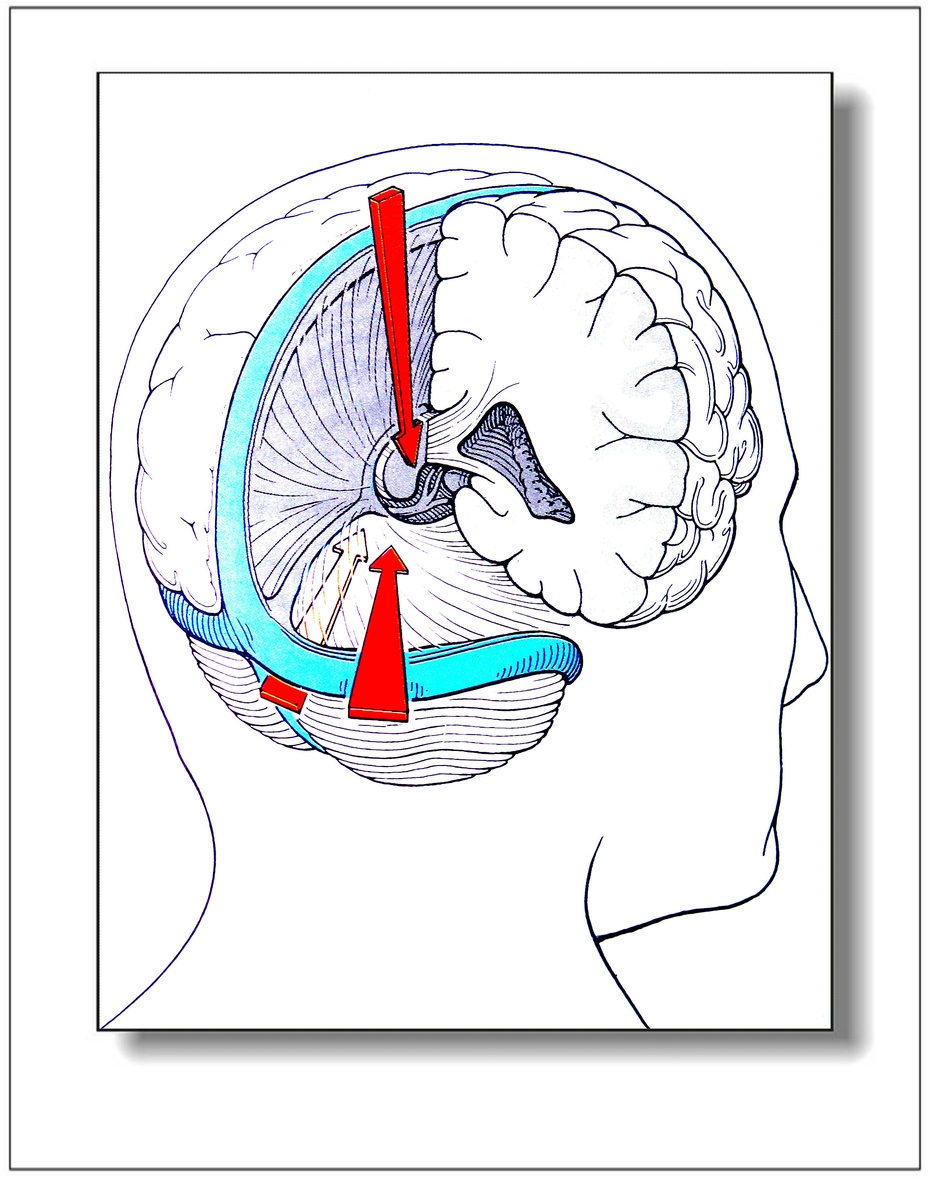
松果体区是指背腹侧限于胼胝体压部,腹侧为四叠体顶和中脑被盖部,前方以三脑室后为界,后部为小脑上蚓部的区域。Poppen于1966 年首创顶枕开颅枕下小脑幕入路上切除松果体区肿瘤,因此该入路被称为Poppen 入路。该入路目前称为处理松果体区肿瘤最常使用的入路之一。由于松果体区位置深在,毗邻结构重要复杂,故而手术暴露难度大,风险高。目前松果体肿瘤手术治疗可供选择的入路包括: Burnner-Dandy 的经顶部胼胝体后入路,Euopob的经额部侧脑室入路、Van Wagenen 的经颞顶侧脑室三角部入路、Krause 幕下小脑上入路、幕下幕上联合入路和Poppen 的经枕下小脑幕上入路。以上入路,可分为经松果体上方入路( 前3 种) 和松果体后方入路( 后3 种) 。这些入路方法可能对于正常脑皮层有一定损伤,或者暴露范围不足,影响手术操作和切除,增加对重要血管神经损伤的风险。Poppen 入路选择枕叶与小脑之间天然存在的间隙,对正常皮层几乎没有影响; 研究表明Poppen入路的有效暴露面积要大于其他入路。因此,在操作者熟练程度相当的情况下,Poppen入路与其他入路相比有明显优势。松果体区手术的困难在于众多血管神经的包绕。然而,通过对解剖结构的研究,松果体区的大脑深静脉系统形成的间隙可供手术操作。第一间隙为双侧大脑内静脉间间隙,其形状呈前窄后宽。前方最窄处常位于大脑内静脉的起始部和其行程的前1 /3 处,后方最宽处常位于大脑内静脉通过松果体处。第二间隙为基底静脉与同侧大脑内静脉之间形成的间隙,呈前宽后窄。第三间隙即基底静脉与大脑大静脉形成的间隙。一般此间隙相对较宽。第四间隙是大脑大静脉覆盖的下方的间隙,是牵开或切断大脑大静脉所见的宽大空间。直窦下的小脑上间隙是第五间隙,它是第四间隙的补充。Poppen 入路对于松果体区域及其毗邻的重要血管暴露良好,血管与血管、血管与周围神经的间距对于我们手术操作空间已经足够。Poppen 入路适用于松果体区所有的病变,包括松果体区各种良性恶性肿瘤、大脑大静脉瘤、中脑背侧胶质瘤及向三脑室后部生长的丘脑胶质瘤等。特别适用于小脑幕平面或其上方,且主体偏向一侧的肿瘤。对于小脑上蚓部,第四脑室上部和胼胝体压部的肿瘤也可适用。手术需要注意的要点包括: 马蹄形切口基底向枕部,骨瓣向下暴露横窦,骨瓣内侧到中线。切开硬脑膜后,像上外侧方牵开枕叶,达到小脑幕游离缘,于直窦旁0. 5 ~ 1. 0 cm 处剪开小脑幕,长度约3 cm。显微镜下小心剪开基底静脉,大脑大静脉周围的蛛网膜,牵开小脑上蚓部。在暴露肿瘤同时需要保护深静脉系统及侧支静脉通道。大脑镰与小脑幕的移形处呈一弧度,因此在暴露过程中需保持严格中线位,沿大脑大静脉和直窦方向走形来确定松果体中轴线和三脑室的方向,以免迷路损伤周围神经血管。对于病变位于松果体上方时,由于两侧大脑内静脉之间的属支较少,可以利用第一间隙切除病变。如果病变位置靠上前方时,此时可联合第二间隙进行手术,但要保护丘纹静脉。第三间隙相对较宽大,前方为松果体,下方为上下丘,但肿瘤位于后方时,可以通过此间隙切除,但须保护枕内侧静脉。第四间隙最为宽大,它的上方为大脑大静脉及大脑内静脉,侧方位双侧基底静脉,下方是松果体及上下丘,当肿瘤位于后下方时可采用此间隙。第五间隙是第四间隙的补充,一般需联合第三、第四间隙切除肿瘤。Poppen 入路距肿瘤近,视野宽敞,不经脑室,为纯脑外操作,不损伤脑组织,手术反应轻。大脑后和大脑大静脉及四叠体区的静脉都处在直视下,易于暴露和保护。肿瘤位于深静脉上方还是下方或者后方均可采用此入路。但是对于向下生长的肿瘤有时暴露和切除困难,同时对对侧丘脑和四叠体显露不良,常有因阻断桥静脉而产生同向偏盲。
在此基础上可经枕部经小脑幕入路松果体区肿瘤切除术中直视下实施第三脑室底造瘘术。
松果体区肿瘤90%以上合并脑积水,缓解脑积水是松果体区肿瘤手术治疗的主要目标之一。枕部经小脑幕(Poppen) 入路手术切除肿瘤后,行第三脑室后部造瘘,并充分打开瘤床周围蛛网膜,使其与第三脑室相通,重建脑脊液循环通路,可避免脑积水再发生。而临床少部分病人术后脑积水不能缓解或再发生,需再次手术。因此,降低脑积水再发生率有积极意义。采用Poppen 入路手术切除松果体区并行第三脑室底造瘘术,均以头痛、呕吐起病,合并眼球垂直运动障碍,听力下降。
手术采用俯卧位,头托或头架固定,常规右侧Poppen 入路开颅。通过释放脑脊液,若枕叶塌陷不理想而行侧脑室枕角穿刺引流,也可通过甘露醇脱水,充分解剖小脑幕游离缘附近蛛网膜,释放脑脊液,自动脑叶牵开器牵开枕叶,暴露足够手术操作空间。切开小脑幕,进一步解剖大脑大静脉及其属支周围的蛛网膜,沿肿瘤边界分离并尽量完整地切除肿瘤。肿瘤切除过程中敞开第三脑室后部,注意防止血液流入第三脑室。肿瘤切除并仔细止血满意后,术者调整视野方向,使其与正中矢状面一致,并朝向颅底,经第三脑室后部进入第三脑室,于中间块下方用成角的吸引器和双极电凝镊子轻柔牵开第三脑室两侧壁,继续深入,可见双侧乳头体及其前方的第三脑室底,显微镜下第三脑室底呈灰色薄膜状,与乳白色乳头体对比明显,易于辩认。确认后用吸引器轻缓吸起第三脑室底,用双极电凝镊子纵间切开,成一直径5 mm 的瘘口。由于脑积水,此膜多较菲薄易于造瘘。造瘘后,可见其下的Liliequist膜,以同样方法造瘘,此时,有脑脊液由脑池经造瘘口涌入第三脑室,并可见基底动脉尖端,说明造瘘成功。如有微小出血,用棉片轻压数分钟即可止血,避免电凝止血。造瘘动作应轻柔并注意掌握深度,避免损伤基底动脉及分支。
术后可在MRI矢状位可见造瘘口有脑脊液流动信号,脑积水均缓解。松果体区肿瘤常堵塞导水管上口或压迫闭塞导水管,造成脑积水,围手术期脑积水处理是松果体区肿瘤治疗的重要组成部分。早期采用Poppen 入路行肿瘤全切除,解除导水管堵塞或压迫,并在术中充分打开四叠体池周围蛛网膜,行第三脑室后部造瘘,以防止术后脑积水再出现。尽管如此,仍有一定比例的病人术后脑积水不能缓解或再出现,需再次脑室引流或内镜下第三脑室造瘘。
松果体区肿瘤手术切除并解除脑脊液循环梗阻后,脑积水复发的原因为:①手术操作损伤静脉,术后造成暂时性局部脑血液回流障碍,出现瘤床周围水肿,尤以双侧丘脑枕部明显,导致第三脑室后部闭合,脑脊液循环通路再次阻塞。②第三脑室后部瘤床周围蛛网膜腔术后发生黏连,导致第三脑室、第三脑室后部造瘘口、脑池间的通路闭塞。③恶性肿瘤浸润性生长,或肿瘤长期压迫导致导水管黏连、闭塞。④肿瘤切除不完全。松果体区肿瘤术后脑积水的复发和治疗不容忽视,许多文献报道松果体区肿瘤切除后需进行相当比例的脑室分流来缓解脑积水,临床工作中也发现松果体区肿瘤术后脑积水复发率较高。传统做法是脑积水复发后采取脑室分流或内镜下第三脑室底造瘘。这不仅使病人遭受2 次手术打击和危险,而且若术后观察不及时,病人很可能因急性非交通性脑积水出现危险。因此,许多学者开始研究如何避免术后脑积水复发,一些学者建议松果体区肿瘤术前行脑室外引流,既有利于术后早期控制颅内高压,又可在必要时,把外引流转为分流;一些学者主张肿瘤切除前先行内镜下第三脑室底造瘘术,但脑积水只是松果体区肿瘤的一个临床过程,颅内高压和脑室扩大已持续很长时间,是否需在术前对肿瘤伴随症状进行治疗缺乏有说服力的证据,且病人同样要接受两次手术;一些学者认为术中脑室分流能更好地预防松果体区肿瘤术后脑积水,脑室分流是肿瘤切除过程中最后一个步骤,可避免术后额外的脑室引流或分流。然而术中分流有很多限制和缺点,需要额外暴露术区和增加手术操作,另外,术中渗血进入脑室系统,易造成术后分流失败。结合国外文献,作者发现术中直视下第三脑室底造瘘相对于上述脑积水治疗方法有较多优点。
术前MRI提示肿瘤呈浸润性生长,术中证实系高度恶性肿瘤,估计术后脑脊液循环通路阻塞及脑积水复发可能性大的病人需实施术中直视下第三脑室底造瘘术;而对于术前MRI 提示肿瘤呈局限性生长,易完整切除的良性肿瘤如松果体囊肿、成熟畸胎瘤、皮样囊肿、脑膜瘤等,肿瘤切除多能解决脑脊液循环梗阻。直视下第三脑室底造瘘术能否实施或成功取决于很多因素,如能否充分暴露第三脑室底,肿瘤是否全切除,瘤床空间是否足够大而不会阻挡到第三脑室底的视野和操作,术野是否清晰,是否完全沿中线操作等,这些因素都是保证造瘘成功的关键和前提。